Spalla congelata: cos’è, i sintomi e come si cura
È una condizione patologica che colpisce la capsula articolare della spalla, che progressivamente diventa rigida e limita il normale movimento. A volte la chirurgia rappresenta l’unica soluzione

Il freddo non c’entra. Nonostante il nome glaciale, la sindrome della spalla congelata (o, più correttamente, capsulite adesiva della spalla) è una patologia infiammatoria che non ha nulla a che fare con la temperatura esterna (nonostante gli americani abbiano deciso di battezzarla frozen shoulder), ma causa la perdita di mobilità dell’articolazione scapolo-omerale, cioè quella che unisce le braccia al tronco. «Questa patologia viene associata al congelamento perché causa un ispessimento dei tessuti così doloroso da costringere il corpo a mettere in atto un meccanismo di autodifesa che di fatto blocca, e quindi congela, la spalla», spiega il dottor Giuseppe Pacelli, chirurgo ortopedico. «Attenzione, però: non tutte le limitazioni funzionali a carico di questa articolazione possono essere inquadrate nelle capsuliti, perché la sensazione di rigidità può derivare da un blocco antalgico dovuto ad altre cause».
Che cos’è la sindrome della spalla congelata
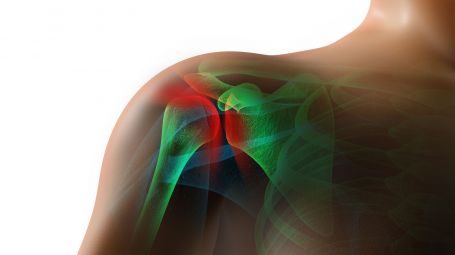
L’articolazione della spalla è composta da ossa, tendini e legamenti, racchiusi in una capsula di tessuto connettivo, fibroso, denso e molto resistente, utile per sostenere e stabilizzare i capi ossei durante l’ampia e raffinata gamma di movimenti che possiamo compiere ogni giorno. «Se questa capsula si restringe e si infiamma, si parla di capsulite adesiva. La particolarità sta nel fatto che la limitazione è presente sia quando il paziente tenta di muovere da solo il braccio, sia quando l’arto viene mosso dal medico: è proprio la diminuzione del movimento passivo ad aiutare lo specialista a distinguere la spalla congelata da altre patologie dolorose», racconta il dottor Pacelli.
Quali sono le cause
Spesso, la sindrome della spalla congelata insorge senza una causa apparente: in questo caso si parla di capsulite adesiva primaria, la cui patogenesi non è del tutto chiara. «Sembra che alcune malattie autoimmuni o metaboliche, come il diabete, possano predisporre al problema, forse a causa del “furto” di sangue che avviene a scapito delle zone periferiche del corpo per un disturbo della vascolarizzazione. Ma si tratta comunque di forme rare».
Molto più frequenti sono le capsuliti adesive secondarie a una lesione tendinea, che può essere dovuta a traumi, usura oppure a conflitto sottoacromiale, dove l’osso che forma la punta della spalla (denominato acromion) “gratta” sui tendini della cuffia dei rotatori fino a irritarli e sfilacciarli. «Esistono però dei fattori di rischio che predispongono al problema: per esempio, è più frequente nel sesso femminile, nelle corporature più esili e nella fascia di età compresa fra i 35 e i 60 anni», riferisce l’esperto. «Esiste anche una forma psicogena, legata ad ansia e depressione, in chi tende a somatizzare i disagi interiori».
Quali sono i sintomi
Di solito, la spalla si “congela” in maniera progressiva: chi ne soffre inizia ad avere difficoltà nel compiere i piccoli gesti quotidiani, come allacciare o slacciare il reggiseno (nel caso delle donne) o prendere il portafoglio dalla tasca posteriore dei pantaloni (negli uomini). Poco per volta, il dolore diventa sempre più forte, soprattutto durante la notte e la mattina appena svegli, ed è localizzato nella parte esterna e superiore della spalla, ma talvolta si espande anche lungo il braccio. «L’evoluzione è molto soggettiva: alcuni peggiorano nell’arco di poche settimane, per altri invece occorrono mesi prima di arrivare a un’effettiva limitazione funzionale. Non c’è una regola universale e per questo bisogna valutare caso per caso».
Come si fa la diagnosi
Per inquadrare il problema, è fondamentale un’attenta visita medica, in cui lo specialista esegue dei test manuali per analizzare attentamente i movimenti della spalla. Si possono poi abbinare degli esami di imaging, come radiografia, risonanza magnetica ed ecografia, per confermare la condizione ed escludere altre condizioni che possono creare dolore, come la lesione della cuffia dei rotatori.
Come si “sfiamma” la spalla congelata
Da soli, si può fare poco. Non è detto che i comuni antinfiammatori da banco siano efficaci e neppure che i tradizionali impacchi caldo/freddo (a seconda della risposta soggettiva) diano risultati certi. Talvolta possono essere utili degli esercizi di fisioterapia in acqua, dove il corpo deve essere immerso fino all’altezza delle spalle:
- tenendo i gomiti aderenti al busto, roteare verso l’interno e verso l’esterno gli avambracci, mantenendoli paralleli al terreno;
- con le braccia tese lungo i fianchi, portarle all’altezza delle spalle con le mani parallele o perpendicolari al terreno, in base allo sforzo a cui si vuole sottoporre l’articolazione;
- mantenendo le braccia sotto la superficie dell’acqua, muoverle verso l’interno e l’esterno, modulando la resistenza con le mani;
- con le braccia tese lungo i fianchi, mantenere i gomiti aderenti al busto e portare gli avambracci verso l’alto, in posizione parallela al terreno.
Come si cura
Il processo di guarigione è solitamente lento e può richiedere del tempo: «Se il trattamento conservativo che prevede l’assunzione di farmaci in abbinamento a percorsi di fisioterapia non regala i risultati sperati, bisogna valutare l’intervento chirurgico». Nella maggioranza dei casi, viene effettuato in artroscopia: attraverso due o più piccoli accessi di pochi millimetri, il chirurgo introduce nella spalla una sonda collegata a una piccola telecamera per osservare dove si localizzano le aderenze della capsula ispessita, per poi liberarle in maniera mirata, senza coinvolgere i tessuti adiacenti.
«Una volta effettuata l’operazione, sarà necessario sottoporsi a un intenso ciclo fisioterapico per 3-6 mesi in modo da mantenere il movimento raggiunto e ottenere una completa rieducazione motoria della spalla», conclude l’esperto. «Sconsigliata invece è la mobilizzazione in narcosi, cioè in anestesia, dove la spalla viene sbloccata mentre il paziente è in anestesia e quindi non avverte dolore, “rompendo” quelle aderenze che bloccano il movimento. Questa tecnica può non essere risolutiva ed è quindi a rischio di recidive».
Fai la tua domanda ai nostra esperti